Tatalaksana gawat darurat pada anak
TUGAS UJIAN
Kepaniteraan
Klinik Senior pada Bagian Ilmu Kesehatan Anak
Fakultas Kedokteran UNSYIAH – RSUDZA Banda
Aceh
Oleh :
IRWANTO
0407101010024
Penguji :
Dr. Syafruddin Haris, Sp.A
BAGIAN ILMU KESEHATAN ANAK
FAKULTAS KEDOKTERAN
UNIVERSITAS SYIAH KUALA
RSUDZA -BANDA ACEH
2011
11.
Tatalaksana kejang di IGD
BAGAN PENANGANAN KEJANG
NB:
·
Bila
tidak ada diazepam, langsung memakai Phenobarbital dengan dosis awal dan
dilanjutkan dengan rumatan.
22.
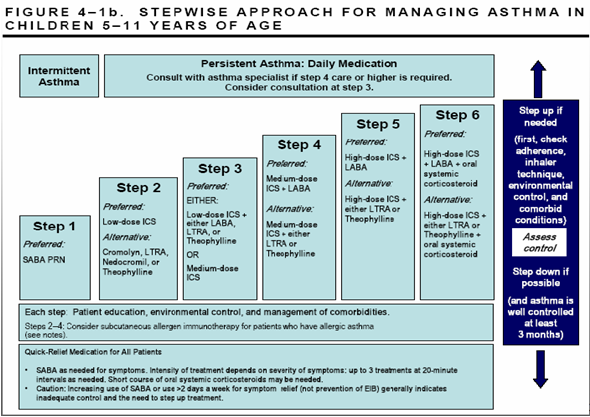
Tatalaksana asma bronkiale pada anak berdasarkan derajat
di IGD.
·
Menghilangkan
gejala dan memungkinkan anak-anak menjalani suatu kehidupan aktif sepenuhnya di
rumah dan di sekolah
·
Memulihkan
fungsi paru-paru yang normal
·
Meminimalkan
kebutuhan obat pereda
·
Memungkinkan
pertumbuhan dan perkembangan yang normal dan menghindari efek samping obat.
Derajat asma
1. Asma ringan :
agonis B 2 inhalasi bila perlu atau agonis B 2 oral sebelum exercise atau
terpapar alergen
2. Asma sedang :
antiinflamasi setiap hari dan agonis B 2 inhalasi bila perlu
3. Asma berat
: steroid inhalasi setiap hari,
teofilin slow release atau agonis B 2 long acting, steroid oral selang sehari
atau dosis tunggal harian dan agonis B 2 inhalasi sesuai kebutuhan
1. Pembagian
derajat asma pada anak
|
Parameter Klinik,
Kebutuhan Obat
Dan Faal Paru
|
Asma Episodik Jarang
|
Asma Episodik Sering
|
Asma Episodik Persisten
|
||
|
Frekuensi serangan
|
< 1 x/bulan
|
< 1 x/bulan
|
Sering
|
||
|
Lama serangan
|
< 1 minggu
|
> 1 minggu
|
Hampir sepanjang thn, tdk ada reaksi
|
||
|
Intensitas serangan
|
Biasanya ringan
|
Biasanya sedang
|
Biasanya berat
|
||
|
Di antara serangan
|
Tanpa gejala
|
Sering ada gejala
|
Gejala siang dan malam
|
||
|
Tidur dan aktifitas
|
Tdk terganggu
|
Sering terganggu
|
Sangat terganggu
|
||
|
Pemeriksaan
fisis di luar serangan
|
Normal (tdk ditemukan kelainan)
|
Mungkin terganggu (ditemukan kelainan)
|
Tdk pernah normal
|
||
|
Obat pengendali (anti inflamatif)
|
Tdk perlu
|
Perlu
|
Perlu
|
||
|
Uji
faal paru (di luar
serangan)
|
PEF/FEVI > 80%
|
PEF/FEVI 60 - 80%
|
PEF/FEVI < 60%
variabilitas 20 - 30%
|
||
|
Variabilitas faal paru
(bila ada serangan)
|
Variabilitas > 15%
|
Variabilitas > 30%
|
Variabilitas > 50%
|
||
2.
Penilaian
derajat serangan asma
|
Parameter Klinis,Fungsi Paru, Laboratorium
|
Ringan
|
Sedang
|
Berat
|
Ancaman
Henti Nafas
|
|
Sesak
timbul pd
|
Berjalan
|
Berbicara
|
Istirahat
|
|
|
saat (breathless)
|
Bayi : menangis keras
|
Bayi :Tangis pendek & lemah Kesulitan makan/
minum
|
Bayi : Tdk mau makan/minum
|
|
|
Bicara
|
Kalimat
|
Penggal kalmat
|
Kata-kata
|
|
|
Posisi
|
Bs berbaring
|
Lbh suka duduk
|
Duduk bertopang lengan
|
|
|
Kesadaran
|
Mungkin iritable
|
Biasanya iritable
|
Biasanya iritable
|
Bingung & mengantuk
|
|
Sianosis
|
Tdk ada
|
Tdk ada
|
Ada
|
Nyata/jelas
|
|
Mengi
(wheezing)
|
Sedang, sering hanya pd akhir ekspirasi
|
Nyaring, sepanjang ekspirasi & inspirasi
|
Sangat nyaring, terdengar tanpa stetoskop
|
Sulit/tdk terdengar
|
|
Sesak nafas
|
Minimal
|
Sedang
|
Berat
|
|
|
Obat
bantu nafas
|
Biasanya tdk
|
Biasanya ya
|
Ya
|
Gerakan paradok torako-abdominal
|
|
Retraksi
|
Dangkal, retraksi interkostal
|
Sedang, ditambah retraksi suprasterna
|
Dalam, ditambah nafas cuping hidung
|
Dangkal/hilang
|
|
Laju
nafas
|
Meningkat
|
Meningkat
|
Meningkat
|
Menurun
|
Farmakology
a. Bronkodilator
i.
Simpatomimetik (agonis-β2) :
|
Nama
Obat
|
Nama
Dagang
|
Dosis
|
||
|
Terbutaline
Orciprenalin (metaproterenol)
Salbutamol (albuterol)
Efedrin HCl
Adrenalin
|
Bricasma
Alupent
Ventolin
|
Oral :0,075 mg/kgBB tiap 6jam
Subkutan : 0,005 mg/kgBB
Aerosol : 1-2 semprotan (250-500mikrogram) tiap 6
jam
Larutan respiratoir :
0,02-0,03 ml/kgBB tiap 4-6 jam
Oral : 0,3 mg/kg BB tiap
6 jam
Larutan respiratoir (2%)
: 0,01-0,02 ml/kgBB tiap 4-6 jam
Oral : 0,15 mg/kgBB
tiap 6 jam
Aerosol : 2 semprotan
(200 mikrogram) tiap 4-6 jam
Oral : 1 mg/tahun per 3-4
kali perhari
Subkutan : larutan 1:1000,
0,01 ml/kgBB/kali maksimal 0,5 ml
|
||
ii.
Xanthine
|
Aminophyline
Theophylin ’standar’
|
IV : 5 mg/kgBB
tiap 6 jam atau 5 jam mg/kgBB permulaan dan 0,9 mg/kgBB per jam dalam infus
Oral : 5-6 mg/kgBB tiap 6 jam maks 200 mg
|
|
Slow release
|
Oral : 8-10 mg/kgBB tiap 12 jam maks 500 mg
|
iii.
Antikolinergik
1. Iptropium
bromide(Atrovent)
b. Cortikosteroid
i.
Prednison
(Oral : 1-2 mg/kgBB (maks 60 mg/24jam),
terbagi dalam 1 atau 2 dosis untuk 3-10 hari )
ii.
Hidrokortison
iii.
Kenacort
iv.
Oradexon
v.
Pulmicort
vi.
Aldexine
c. Mukolitik
i.
OBP
ii.
OBH
iii.
Bisolvon
iv.
Mucopect
v.
Fluimucil
vi.
Banyak minum air
Non
farmakology
·
Edukasi kepada pihak keluarga anak yang menderita asma :
1.
Lakukanlah
pengobatan dengan keyakinan untuk sembuh
2.
Hindari
factor pencetus sebisa mungkin
3.
Lakukanlah
segala bentuk terapi dengan telaten
4.
Pengobatan
yang cepat dan tepat pada serangan akut dapat memperpanjang umur penderita
5.
Bila
telah ada penyulit edukasi penderita
3. Tatalaksana
demam dengue, demam berdarah(DHF) dan demam berdarah derajat syok pada anak
Tidak
seluruhnya dari penderita DBD yang datang ke rumah sakit memerlukan perawatan
inap, dan pada umumnya jika dilakukan penanganan pemberian cairan yang adekuat
disertai pemantaun yang ketat, maka banyak penderita yang hanya membutuhkan
perawatan 1 x 24 jam (One Day Care) untuk selanjutnya dapat berobat
jalan dengan anjuran kontrol ke Puskesmas terdekat sampai kondisi penderita
menjadi stabil tanpa keluhan lagi.
Konsep “One Day
Care” :
Prinsip : Pasien dirawat selama 24 jam dengan
pemantauan tanda klinis, laboratorium, dan pemberian cairan yang ketat. Pasien
tetap dipantau oleh dokter jaga dengan follow chart
Indikasi
:
1.
Pasien yang secara klinis sesuai dengan DBD dengan hasil laboratorium Hb,
Ht, dan Trombosit dalam batas normal
2.
DBD grade II tanpa perdarahan masif
3.
Pasien yang belum jelas diagnosa DBD, tapi karena alasan tempat tinggal
yang jauh sehingga sulit datang kontrol atau penderita yang minta di observasi
24 jam di rumah sakit
Tempat
1. Ruang di UGD
2. Ruang Rawat Sehari (Khusus)
3. Puskesmas
Setelah masa perawatan 24 jam, dapat dipastikan penderita
:
1. Bukan DBD : dipulangkan atau perawatan dilanjutkan
sesuai dengan diagnosa kerja.
2. DBD dengan perbaikan : dipulangkan
3. DBD dengan perburukan : dilanjutkan masa perawatan
atau dirujuk
Persiapan yang diperlukan :
Tim KLB-DBD Rumah sakit (bila diperlukan)
Ruang rawat
Tenaga : Dokter, Perawat, Analis
Sarana Diagnostik : Hb, Ht,Trombosit, Leukosit
(minimal), Serologis, USG, Toraks Foto
Farmasi : obat-obatan dan cairan infus
Alat Kesehatan
Prinsip penanganan :
1.
Masa
krisis DBD adalah hari ke 3 sampai ke 5 demam (umumnya). Oleh karena itu
peranan anamnese yang cermat sangat penting2.
2.
Pemberian cairan yang optimal dengan
menghitung initial loading dose dan maintenance yang tepat. Untuk itu Berat Badan harus ditimbang, dan anamnese Berat
Badan sebelum sakit (kalau ada).
3.
Patokan
secara umum, penderita dianggap mengalami dehidrasi sedang, dengan taksiran
kehilangan cairan 5- 8 % dari Berat Badan3
4.
Pemantauan
keadaan klinis yang cermat dan pemantauan laboratorium yang yang akurat dan
tepat waktu.
Penatalaksanaan
Penderita
1.
Tirah
baring
2.
Diet
makanan lunak, atau makanan biasa tanpa bahan perangsang.
3.
Infus
Ringer Lactate atau Ringer Acetate atau NaCl 0,9% dengan tetesan 20 cc / Kg BB
/ Jam diguyur, atau secara praktis : 1 – 1,5 liter di guyur (cor),
selanjutnya 5 cc / Kg BB / Jam atau 50 cc / Kg BB / 24 jam, atau secara praktis
40 tetes/menit, sebagai kebutuhan cairan rumatan. Cairan oral sebanyak
mungkin. Larutan Oralit lebih baik
4.
Keadaan klinis di monitor : TD, Nadi,
Pernafasan tiap 30 menit, Suhu ( minimal 2 kali sehari, pagi dan sore dan
dicatat pada grafik suhu pada status), jumlah urine perjam (sebaiknya ≥ 50 cc /
jam).
5.
Obat-obat
simtomatik hanya diberikan bila benar-benar diperlukan, seperti parasetamol
atau Xylomidon/Novalgin injeksi bila suhu tubuh ≥ 38,50C dan
Metoklopramide bila terjadi muntah-muntah.
6.
Bila
TD sistolik menurun ≥ 20 mmHg, atau Nadi ≥ 110 x / menit, atau tekanan nadi (TD
sistol – TD diastol ≤ 20 mmHg), atau jumlah urine ≤ 40 cc / jam, pertanda
adanya kebocoran plasma (plasma leakage) → tambahkan cairan infus guyur
5 cc / KgBB / Jam sampai keadaan kembali stabil. Setelah Tekanan darah dan nadi
stabil, kembali ke tetesan rumatan
7.
Monitor
Laboratorium tergantung keadaan klinis. Bila terjadi penurunan TD, peningkatan
Nadi, atau penurunan volume urine yang berlanjut, atau terjadi perdarahan
masif, atau penurunan kesadaran, perlu di periksa Hb, Ht, Trombosit. Penurunan
jumlah trombosit perlu dipantau secara laboratorium dan kondisi klinis. Dan
bila diperlukan periksa Haemorrhagic test.
8.
Bila
selama pemantauan lebih dari 12 jam, keadaan klinis makin memberat atau respons
pemberian cairan minimal, maka penderita dinyatakan untuk dirujuk (bila dirawat
di Puskesmas atau klinik atau rumah sakit daerah) atau dilakukan tindakan yang
lebih intensif, kalau perlu di rawat di ICU.
9.
Infus
trombosit diberikan bila ada penurunan jumlah trombosit yang menyolok disertai
dengan tanda-tanda perdarahan masif. Bila terjadi perdarahan yang masif dengan
penurun kadar Hb dan Ht, segera beri tansfusi Whole blood.
10. Bila keadaan syok masih belum teratasi dengan pemberian
cairan yang cukup sesuai perhitungan, tanda-tanda perdarahan tidak nyata, dan
pemantauan laboratorium tidak menunjukkan perbaikan, maka pilihan kita adalah
pemberian FFP (Fresh Frozen Plasma) atau Plasma biasa.
11. Bila keadaan klinis stabil, pemeriksaan ulangan
laboratorium pada fase penyembuhan.
Pasien dikirim ke ruang rawat DBD/dirujuk bila selama
pemantauan didapati :
1.
Terjadi
perdarahan masif
2.
Trombosit
terus menurun sampai < 50.000/ mm3
3.
Dengan
pemberian cairan diatas, terjadi perburukan kondisi klinis.
4.
Terjadi
komplikasi atau keadaan klinis yang tidak lazim, seperti kejang, penurunan
kesadaran, dan lainnya.
Tindakan One Day Care pada DBD berhasil apabila : selama
pemantauan pemberian cairan tidak terjadi perburukan klinis dan laboratorium,
dan didapati kriteria pemulangan penderita DBD grade II secara umum, yaitu3 :
1. Demam (-) selama 24 jam tanpa pemberian antipiretik
2. Kemajuan keadaan klinis (+)
3. Hb dan Ht stabil.
4. Trombosit > 50.000/mm3.
5. Tidak ada distres pernafasan akibat efusi pleura /
asites.
Pasien dipulangkan dengan memberikan surat rujukan ke
Puskesmas setempat untuk melakukan monitoring dengan kunjungan rumah atau
kontrol ke Puskesmas setiap hari selama 2 hari.
Anjuran kepada pasien :
• Istirahat baring di rumah 2 – 5 hari (tergantung
kondisi)
• Banyak minum, sampai kencing menjadi banyak / sering
• Bila terasa kondisi semakin memburuk, segera kembali ke
Rumah Sakit.
4. Tatalaksana
penyakit tetanus pada anak.
a. Pengendalian Kejang otot
Pasien harus dirawat di ruangan
yang tenang dan gelap dimana
semua pendengaran, rangsangan
visual, taktil, atau lainnya
dikurangi seminimal mungkin. Prioritas
pertama dalam pengelolaan kejang
otot harus pemberian
obat yang tepat untuk mengurangi jumlah
dan tingkat keparahan kejang.
Diazepam adalah obat berharga karena secara efektif mengontrol kejang dan hypertonicity tanpa menekan pusat
kortikal. Dosis yang direkomendasikan untuk bayi di bawah usia 2 tahun adalah 8 mg
/ kg berat badan
per hari diberikan dalam dosis 2 sampai 3 mg
setiap 3 jam. Atau, untuk bayi dosis
awal 0,1 sampai 0,2 mg / kg, intravena (IV), digunakan untuk meringankan kejang akut, diikuti
dengan infus IV kontinu dari 15 sampai 40 mg /
kg / hari . Setelah 5 sampai 7 hari dosis dapat meruncing oleh 5
sampai 10 mg / hari
dan kemudian diberikan melalui
rute orogastric. Vecuronium
dengan ventilasi mekanik mungkin diperlukan untuk mengontrol kejang . Fenobarbital dan
morfin juga dapat digunakan sebagai
terapi tambahan, dengan pengertian bahwa
itu hanya diberikan
dalam pengaturan, dikontrol intensif
karena risiko apnea.
b.
Terapi antitoksin
Setelah sedasi yang memadai telah
dicapai, tetanus globulin kekebalan
tubuh manusia (TIG) harus
diberikan dalam dosis tunggal (3.000
menjadi 6.000 U, intramuskular).
Dosis yang lebih rendah dari 500 U mungkin cocok untuk
NT. Meskipun tidak disetujui oleh
Food and Drug Administration, immune
globulin intravena (IVIG) mengandung
antibodi tetanus dan dapat
dipertimbangkan jika TIG tidak tersedia. Dosis standar
IVIG untuk indikasi lain adalah 400 sampai 500 mg / kg (Gerdes, 1995). Di beberapa
negara dimana globulin kekebalan
tubuh manusia tidak tersedia, kuda
TAT harus diberikan jika reaksi kepekaan terhadap serum kuda negatif.
Antitoksin diberikan intravena dan intramuskuler, setengah dosis melalui setiap
rute. Untuk neonatus mungkin perlu untuk menunda imunisasi aktif dengan tetanus
toksoid selama 4 sampai
6 minggu setelah pemberian
TIG
c.
Terapi antimikroba
Metronidazol oral atau intravena (30 mg / kg per hari,
diberikan pada 6-jam interval) adalah efektif dalam mengurangi
jumlah bentuk vegetatif
C. tetani. Penisilin
G parenteral adalah obat alternatif
d.
Tindakan
bedah
Setelah pasien telah dibius dan
telah menerima antitoksin, luka
pun harus benar-benar dibersihkan dan debridement. Eksisi bedah ekstensif
biasanya tidak diindikasikan
e.
Pengobatan suportif
Medis yang baik dan perawatan yang harus meminimalkan rangsangan yang dapat memicu kejang
satu. Prosedur seperti kateterisasi atau penempatan garis berdiamnya harus
dilakukan pada saat setiap
obat penenang adalah mengerahkan efek maksimal nya. Prosedur tersebut sebaiknya
dilakukan pada awal perjalanan penyakit klinis. Selain
itu, perawatan harus dilakukan untuk
mengantisipasi dan mencegah komplikasi
seperti pneumonia aspirasi, obstruksi
usus rendah akibat
impaksi tinja, retensi
urin, dan ulkus dekubitus.
Sedasi yang memadai dapat mencegah fraktur kompresi
vertebra. Bantuan pernapasan adalah penting, dan intubasi atau trakeostomi dengan
ventilasi pernapasan mungkin
diperlukan. Berkualitas tinggi perawatan
intensif selama minggu pertama (yaitu,
intubasi dini, ventilasi
mekanik, dan blokade neuromuskuler
[pankuronium atau setara]) adalah komponen penting dari manajemen dari
neonatus dengan tetanus
f. Trakeostomi
Kombinasi sedasi berat, kesulitan menelan, laryngospasm, dan akumulasi sekresi menyebabkan
obstruksi jalan napas. Tingkat mortalitas yang relatif rendah dari 10% dilaporkan oleh
Edmondson dan Bunga (1979), yang merawat 100
pasien dengan tetanus pada unit perawatan intensif. Intubasi dapat menyelamatkan nyawa
5. Tatalaksana
penyakit malaria pada anak.
Dalam pengobatan
malaria, faktor pilihan dan penggunaan obat-obat antimalaria yang efektif
disesuaikan dengan jenis kasus malaria yang dihadapi merupakan hal yang sangat
penting. Di samping itu, tidak kalah penting adalah pengobatan penunjang, yang
diperlukan untuk memperbaiki gangguan patofisiologi penderita sebagai
komplikasi malaria yang berat, misalnya perbaikan keseimbangan cairan dan
elektrolit, keseimbangan asam-basa, mengatasi anemia, kejang, hiperpireksia,
hipoglikemi, muntah, dan kegagalan fungsi ginjal).
Mansjoer dkk mengemukakan berdasarkan suseptibilitas berbagai macam stadium parasit malaria terhadap obat antimalaria, maka obat antimalaria dapat juga dibagi dalam 5 golongan yaitu:
Mansjoer dkk mengemukakan berdasarkan suseptibilitas berbagai macam stadium parasit malaria terhadap obat antimalaria, maka obat antimalaria dapat juga dibagi dalam 5 golongan yaitu:
1.
Skizontisida
jaringan primer yang dapat membasmi parasit stadium praeritrosit dalam hati
sehingga mencegah parasit masuk dalam eritrosit, jadi digunakan sebagai obat
profilaksis kausal, yaitu pirimetamin
2.
Skizontisida
jaringan sekunder yang dapat membunuh parasit siklus eksoeritrosit P. vivax dan
P. ovale dan digunakan untuk pengobatan radikal sebagai obat anti relaps, yaitu
primakuin.
3.
Skizontisida
darah yang membunuh parasit stadium eritrosit, yang berhubungan dengan penyakit
akut disertai gejala klinik.
Obat
ini digunakan untuk pengobatan supresif bagi keempat spesies Plasmodium dan
juga dapat membunuh stadium gametosit P. vivax, P. malariae dan P. ovale,
tetapi tidak efektif untuk gametosit P. falcifarum. Obatnya adalah kuinin,
klorokuin atau amodiakuin; atau proguanil dan pirimetamin yang mempunyai efek
terbatas.
4.
Gametositosida
yang menghancurkan semua bentuk seksual termasuk gametosit P. falcifarum.
Obatnya adalah primakuin sebagai gametositosida untuk keempat spesies dan
kuinin, klorokuin atau amodiakuin sebagai gametositosida untuk P. vivax, P.
malariae dan P. ovale.
5.
Sporontosida
yang dapat mencegah atau menghambat gametosit dalam darah untuk membentuk
ookista dan sporozoit dalam nyamuk Anopheles. Obat – obat yang termasuk
golongan ini adalah primakuin dan proguanil.
Obat yang
dipakai untuk pengobatan malaria di Indonesia adalah klorokuin, primakuin,
kina, pirimetamin, dan sulfadoksin (Soedarmo, dkk., 2008). Harijanto (2000)
mengemukakan, obat anti malaria yang tersedia di Indonesia antara lain
klorokuin, sulfadoksin-pirimetamin, kina, primakuin, serta derivat artemisin.
1.
Klorokuin
merupakan obat antimalaria standar untuk profilaksis, pengobatan malaria klinis
dan pengobatan radikal malaria tanpa komplikasi dalam program pemberantasan
malaria.
2.
Sulfadoksin-pirimetamin
digunakan untuk pengobatan radikal penderita malaria falciparum tanpa
komplikasi.
3.
Kina
merupakan obat antimalaria pilihan untuk pengobatan radikal malaria falciparum
tanpa komplikasi. Selain itu kina juga digunakan untuk pengobatan malaria berat
atau malaria dengan komplikasi.
4.
Primakuin
digunakan sebagai obat antimalaria pelengkap pada malaria klinis, pengobatan
radikal dan pengobatan malaria berat.
5.
Artemisin
digunakan untuk pengobatan malaria tanpa atau dengan komplikasi yang resisten
multidrug.
Soedarmo, dkk. (2008) menjelaskan pengobatan malaria
dibagi atas malaria ringan dan malaria berat (disertai komplikasi).
A.
Malaria
ringan tanpa komplikasi
Malaria ringan
tanpa komplikasi dapat dilakukan pengobatan secara rawat jalan atau rawat inap
sebagai berikut :
1.
Klorokuin
basa diberikan total 25 mg/kgBB selama 3 hari, dengan perincian sebagai berikut
: hari pertama 10 mg/kgBB (maksimal 600 mg basa), 6 jam kemudian dilanjutkan 10
mg/kgBB (maksimal 600 mg basa) dan 5 mg/kgBB pada 24 jam (maksimal 300 mg basa).
Atau hari I dan II masing-masing 10 mg/kgBB dan hari III 5 mg/kgBB. Pada
malaria tropika ditambahkan primakuin 0,75 mg/kgBB, 1 hari. Pada malaria
tersiana ditambahkan primakuin 0,25 mg/kgBB/hari, 14 hari.
2.
Bila
dengan pengobatan butir 1 ternyata pada hari IV masih demam atau hari VIII
masih dijumpai parasit dalam darah maka diberikan:
a. Kina sulfat 30 mg/kgBB/hari dibagi dalam 3 dosis, selama 7 hari atau
b. Fansidar atau suldox dengan dasar pirimetamin 1-1,5 mg/kgBB atau sulfadoksin 20-30 mg/kgBB single dose (usia diatas 6 bulan). Obat ini tidak digunakan pada malaria tersiana.
a. Kina sulfat 30 mg/kgBB/hari dibagi dalam 3 dosis, selama 7 hari atau
b. Fansidar atau suldox dengan dasar pirimetamin 1-1,5 mg/kgBB atau sulfadoksin 20-30 mg/kgBB single dose (usia diatas 6 bulan). Obat ini tidak digunakan pada malaria tersiana.
3.
Bila
dengan pengobatan butir 2 pada hari IV masih demam atau pada hari VIII masih
dijumpai parasit maka diberikan :
a. Tetrasiklin HCl 50 mg/kgBB/kali, sehari 4 kali selama 7 hari + fansidar/suldox bila sebelumnya telah mendapat pengobatan butir 2a, atau:
b. Tetrasiklin HCl + kina sulfat bila sebelumnya telah mendapat pengobatan butir 2b. Dosis kina dan fansidar/suldox sesuai butir 2a dan 2b (Tetrasiklin hanya diberikan pada umur 8 tahu atau lebih)
a. Tetrasiklin HCl 50 mg/kgBB/kali, sehari 4 kali selama 7 hari + fansidar/suldox bila sebelumnya telah mendapat pengobatan butir 2a, atau:
b. Tetrasiklin HCl + kina sulfat bila sebelumnya telah mendapat pengobatan butir 2b. Dosis kina dan fansidar/suldox sesuai butir 2a dan 2b (Tetrasiklin hanya diberikan pada umur 8 tahu atau lebih)
Obat Anti Malaria yang Masih Sangat Terbatas di Indonesia
1.
Meflokuin
Tablet
274 mg meflokuin hidroklorida mengandung 250 mg meflokuin basa. Dosis untuk
anak 15 mg meflokuin basa/kgBB, dosis tunggal, sebaiknya sesudah makan.
2.
Halofantrin
Tablet 250 mg halofantrin hidroklorida mengandung 233 mg basa, sedangkan sirup tiap ml mengandung 100 mg halofantrin hidroklorida setara 93,2 mg basa. Dosis 24 mg/kgBB/hari, dibagi dalam 3 dosis, yaitu 8 mg/kgBB tiap 8 jam dan diulang dengan dosis yang sama 1 minggu kemudian. Absorpsinya baik bila dimakan bersama makanan berlemak.
Tablet 250 mg halofantrin hidroklorida mengandung 233 mg basa, sedangkan sirup tiap ml mengandung 100 mg halofantrin hidroklorida setara 93,2 mg basa. Dosis 24 mg/kgBB/hari, dibagi dalam 3 dosis, yaitu 8 mg/kgBB tiap 8 jam dan diulang dengan dosis yang sama 1 minggu kemudian. Absorpsinya baik bila dimakan bersama makanan berlemak.
3.
Artemisinin
Tablet/kapsul 250 mg. Dosis 10 mg/kgBB, sekali sehari selama 5 hari, untuk hari pertama diberikan dua dosis.
Tablet/kapsul 250 mg. Dosis 10 mg/kgBB, sekali sehari selama 5 hari, untuk hari pertama diberikan dua dosis.
Pada saat ini
sudah lebih dari 25 % provinsi di Indonesia telah terjadi multiresistensi
terhadap obat standard yang cukup tinggi. Oleh karena itu Komisi Ahli Malaria
(KOMLI) menganjurkan strategi baru pengobatan malaria pada daerah-daerah
tersebut dan sesuai dengan rekomendasi WHO untuk secara global menggunakan obat
artemisinin yang dikombinasi dengan obat lain. Pengobatan
tersebut dikenal sebagai Artemisinin based Combination Therapy (ACT) (Soedarmo,
dkk., 2008).
Derivat artemisinin:
1.
Artesunat:
a.
Tablet/kapsul
50 mg/200 mg. Dosis 2 mg/kgBB sekali sehari selama 5 hari; untuk hari pertama
diberi 2 dosis.
b.
Suntikan
IM/IV; ampul 60 mg/ampul. Dosis 1,2 mg/kgBB sekali sehari selama 5 hari; untuk
hari pertama diberi 2 dosis.
2.
Artemether:
a.
Tablet/kapsul
40 mg/50mg. Dosis 2 mg/kgBB sekali sehari selama 6 hari; untuk hari pertama
diberi 2 dosis.
b.
Suntikan:
ampul 80 mg/ampul. Dosis 1,6 mg/kgBB sekali selama 6 hari; untuk hari pertama
diberi 2 dosis.
3.
Dehidroartemisinin:
Tablet/kapsul 20 mg/60 mg/ 80 mg. dosis 2 mg/kgBB sekali sehari selama 4 hari; untuk hari pertama diberi 2 dosis.
Tablet/kapsul 20 mg/60 mg/ 80 mg. dosis 2 mg/kgBB sekali sehari selama 4 hari; untuk hari pertama diberi 2 dosis.
4.
Arheether:
Suntikan 150 mg/ampul, dalam bentuk β-artheether (artenotil). Dosis pertama 4,8 mg/kgBB, 6 jam kemudian 1,6 mg/kgBB, selanjutnya 1,6 mg/kgBB tiap hari- selama 4 hari.
Suntikan 150 mg/ampul, dalam bentuk β-artheether (artenotil). Dosis pertama 4,8 mg/kgBB, 6 jam kemudian 1,6 mg/kgBB, selanjutnya 1,6 mg/kgBB tiap hari- selama 4 hari.
Obat malaria kombinasi (ACT) yang tidak tetap saat ini
misalnya :
1.
Artesunat
+ Meflokuin
2.
Artesunat
+ Amodiakuin
3.
Artesunat
+ Klorokuin
4.
Artesunat
+ Sulfadoksin-Pirimetamin
5.
Artesunat
+ Pironoridin
6.
Artesunat
+ Klorguanil-Dapson (CDA/Lapdap plus)
7.
Dehidroartemisinin+
Piperakuin + Trimetoprim (Artecom)
8.
Artecom
+ Primakuin (CVB)
9.
Dehidroartemisinin
+ Naphtrokuin
Dari kombinasi
tersebut diatas, yang tersedia di Indonesia saat ini adalah kombinasi artesunat
+ amodiakuin dengan nama dagang artesdiaquin atau artesumoon. Obat ini tersedia
untuk program dan telah diedarkan di 10 provinsi yang terdapat resistensi
tinggi (>25%) terhadap obat klorokuin dan sulfadoksin-pirimetamin. Dosis
artesdiaquin merupakan gabungan artesunat 2 mg/kgBB sekali sehari selama 3
hari, untuk hari pertama diberi 2 dosis dan amodiakuin hari I dan II 10 mg/kgBB
dan hari III 5 mg/kgBB. Untuk pemakaian obat golongan artemisinin harus
dibuktikan malaria positif, sedangkan bila hanya klinis malaria digunakan obat
non-ACT.
Pengobatan
Berdasarkan Pemeriksaan Mikroskopis
a. Pengobatan malaria falsiparum tanpa komplikasi
Bila pada
pemeriksaan sediaan darah ditemukan P. falciparum maka obat pilihan yang
digunakan adalah :
Tabel Pengobatan
Lini Pertama : Artesunate + Amodiakuin + Primakuin
|
Hari
|
Obat tablet
|
Jumlah Tablet Perhari Menurut Kelompok Umur
|
|||||
|
0-2 Bulan
|
2-11 Bulan
|
1-4 Tahun
|
5-9 Tahun
|
10-14 Tahun
|
15 Tahun
|
||
|
1
|
Artesunate
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
Amodiakuin
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
|
Primakuin
|
)*
|
)*
|
¾
|
1 ½
|
2
|
2-3
|
|
|
2
|
Artesunate
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
Amodiakuin
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
|
3
|
Artesunate
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
Amodiakuin
|
¼
|
½
|
1
|
2
|
3
|
4
|
|
* semua pasien (kecuali ibu hamil dan
anak usia 1 tahun) diberikan tablet pimakuin. (1 tablet berisi 25 mg garam/
tablet setara 15 mg basa) dengan dosis 0,75 mg basa/kgBB/oral, dosis tunggal
pada hari 1
Artesunate 4mg/kgBB dosis tunggal
/hari/oral diberikan pada hari 1,2,3 ditambah amodiakuin 30 mg
basa/kgBB/hari/oral selama 3 hari dengan pembagian dosis 10 mg
basa/kgBB/hari/oral pada hari 1, 2, dan 3.
Bila terjadi gagal pengobatan lini
pertama, maka diberikan pengobatan lini kedua seperti tabel 3 di bawah ini.
Tabel Pengobatan
Lini Kedua : Kina + Tetrasiklin/Doksisiklin + Primakuin
|
Hari
|
Jenis Obat
|
Jumlah tablet perhari menurut
kelompok umur
|
|||||
|
0-1 bulan
|
2-11 bulan
|
1-4 tahun
|
5-9 tahun
|
10-14 tahun
|
> 15 tahun
|
||
|
1
|
Kina
|
*)
|
*)
|
3 x ½
|
3 x 1
|
3 x 1½
|
3 x 2
|
|
Tetrasklin/ Doksisiklin
|
-
|
-
|
-
|
-
|
-
|
4 x 1/ 1x
|
|
|
Primakuin
|
-
|
-
|
¾
|
1 ½
|
2
|
2 – 3
|
|
|
2
|
Kina
|
*)
|
*)
|
3 x ½
|
3 x 1
|
3 x 1 ½
|
3 x 2
|
|
Tetrasklin/ Doksisiklin
|
-
|
-
|
-
|
-
|
-
|
4 x 1/ 1x 1
|
|
Keterangan:
*) Kina: Pemberian kina pada anak usia < 1 tahun harus
berdasarkan berat badan (ditimbang berat badannya). Dosis kina: 30 mg/kgbb/hari
(dibagi 3 dosis).
Doksisiklin tidak
diberikan pada ibu hamil dan anak usia < 8 tahun
Dosis
doksisiklin untuk anak usia 8 – 14 tahun: 2 mg/kg BB/hari
Bila tidak ada
doksisiklin, dapat digunakan tetrasiklin
Dosis Tetrasiklin:
25-50 mg/ kgBB/4 dosis/hari atau 4 x 1(250 mg) selama 7 hari; tetrasiklin tidak
boleh diberikan pada umur < 12 tahun dan ibu hamil.
Primakuin tidak
boleh diberikan pada ibu hamil dan anak usia < 1 tahun.
Dosis primakuin:
0,75 mg/kgbb, dosis tunggal.4,5,6
b. Pengobatan malaria vivax/ovale
Bila pada pemeriksaan laboratorium
ditemukan P. vivax/ovale, diberikan pengobatan sesuai tabel 4 di bawah
ini.
Tabel Lini Pertama Pengobatan Malaria Vivax dan Ovale
|
Hari
|
Jenis Obat
|
Jumlah tablet perhari menurut
kelompok umur
|
|||||
|
0-1 bulan
|
2-11 bulan
|
1-4 tahun
|
5-9 tahun
|
10-14 tahun
|
> 15 tahun
|
||
|
1
|
Klorokuin
|
¼
|
½
|
1
|
2
|
3
|
3-4
|
|
Primakuin
|
-
|
-
|
¼
|
1/2
|
¾
|
1
|
|
|
2
|
Klorokuin
|
¼
|
½
|
1
|
2
|
3
|
3-4
|
|
Primakuin
|
-
|
-
|
¼
|
½
|
¾
|
1
|
|
|
3
|
Klorokuin
|
1/8
|
¼
|
½
|
1
|
1 ½
|
2
|
|
Primakuin
|
-
|
-
|
¼
|
½
|
¾
|
1
|
|
|
H 4-14
|
Primakuin
|
-
|
-
|
¼
|
½
|
¾
|
1
|
Perhitungan dosis berdasarkan berat badan untuk Pv / Po :
#Klorokuin : hari I & II = 10 mg/kg bb, hari III = 5
mg/kg bb
# Primakuin : 0,25 mg/kg bb /hari, selama 14 hari.3,4
Bila terjadi gagal pengobatan lini
pertama, maka diberikan pengobatan lini kedua seperti tabel 5 berikut.
Tabel Lini pertama Pengobatan Malaria Vivax dan Ovale
Resisten Klorokuin
|
Hari
|
Jenis Obat
|
Jumlah tablet perhari menurut kelompok
umur
|
|||||
|
0-1 bulan
|
2-11 bulan
|
1-4 tahun
|
5-9 tahun
|
10-14 tahun
|
> 15 tahun
|
||
|
1-7
|
Kina
|
*)
|
*)
|
3 x ½
|
3 x 1
|
3 x 1 ½
|
3 x 2
|
|
1-14
|
Primakuin
|
-
|
-
|
¼
|
½
|
¾
|
1
|
Dosis
berdasarkan berat badan :
# Kina 30 mg/Kgbb/hari (dibagi 3 dosis)
# Primakuin 0,25 mg/kgbb.3,4
Kriteria penggunaan pengobatan kasus malaria P. vivax/
ovale kambuh (relaps). Pemberian obat ini berdasarkan kriteria sebagai
berikut :
1. Penderita sudah menyelesaikan pengobatan klorokuin dan
primakuin
2. Pada waktu periksa ulang hari 14-28 penderita kambuh/
penderita tetap demam atau gejala klinik tidak membaik yang disertai
parasitemia aseksual. Penderita tidak demam atau tanpa gejala klinis lainnya
tetapi ditemukan parasitemia aseksual.4
Tabel Pengobatan
Malaria P. Vivax/ Ovale yang Kambuh (Relaps)
|
Lama Pemberian (minggu)
|
Jenis Obat
|
Jumlah tablet
per hari menurut kelompok umur
|
|||||
|
0-1 bulan
|
2-11 bulan
|
1-4 tahun
|
5-9 tahun
|
10-14 tahun
|
>15 tahun
|
||
|
8-12 )*
|
Kina
|
)*
|
)*
|
3 x ½
|
3 x 1
|
3 x 1 ½
|
3 x 2
|
|
8-12 )*
|
Primakuin
|
-
|
-
|
¼
|
½
|
¾
|
1
|
*) Pemberian klorokuin dan primakuin 1
kali setiap minggu, lama pengobatan minimal 8 minggu.
**) Dosis primakuin 0,75 mg/kgBB.4
Pengobatan Berdasarkan Pemeriksaan Klinis
Pengobatan
malaria klinik dilakukan di daerah yang belum memungkinkan untuk pemeriksaan
laboratorium baik dengan mikroskop maupun dengan RDT. Pengobatan malaria klinis
terdiri dari 2 regimen pengobatan yaitu lini pertama yang menggunakan klorokuin
dengan primakuin dan pengobatan lini kedua yang menggunakan kina dan primakuin
tablet.
Tabel Pengobatan Lini Pertama Malaria Klinis
|
Hari
|
Jenis Obat
|
Jumlah Tablet
Per Hari Menurut Kelompok Umur
|
|||||
|
0-1
bulan
|
2-11
bulan
|
1-4
tahun
|
5-9
tahun
|
10-14
tahun
|
>15
tahun
|
||
|
I
|
Klorokuin
|
¼
|
½
|
1
|
2
|
3
|
3-4
|
|
Primakuin
|
-
|
-
|
¾
|
1 ½
|
2
|
2-3
|
|
|
II
|
Klorokuin
|
¼
|
|||||
|
III
|
Klorokuin
|
1/8
|
¼
|
½
|
1
|
1 ½
|
2
|
Keterangan
:
# Bila Berat badan < 50 kg,
diberikan 3 tablet klorokuin, bila > 50 kg diberikan 4 tablet klorokuin
# Bila perkiraan badan < 5o kg diberikan 2 tablet
primakuin bila > 50 kg diberikan 3 tablet.4
Tabel Pengobatan
Lini Pertama Malaria Berdasarkan Berat Badan
|
Obat
|
H1
|
H2
|
H3
|
|
Klorokuin basa
|
10 mg/kgBB
|
10 mg/kgbb
|
5 mg/kgbb
|
|
Primakuin
|
0,75 mg/kgBB
|
-
|
Keterangan
:
# Pemberian dosis obat untuk bayi harus berdasarkan berat
badan
# Primakuin tidak boleh diberikan pada bayi, ibu hamil
dan penderita defisiensi G6PD
# Satu tablet klorokuin mengandung 250 mg klorokuin garam
setara dengan 150 mg klorokuin biasa
# Satu tablet primakuin mengandung 15 mg primakuin basa.4
Tabel Pengobatan
Lini Kedua Malaria Klinis
|
Hari
|
Jenis Obat
|
Jumlah Tablet
Per Hari Menurut Kelompok Umur
|
|||||
|
0 – 1 bulan
|
2 – 11 bulan
|
1 – 4 tahun
|
5 – 9 tahun
|
10 – 14 tahun
|
> 15 tahun
|
||
|
I – 7
|
Kina
|
)*
|
)*
|
3 x ½
|
3 x 1
|
3 x 1 ½
|
3 x 2
|
|
H 1
|
Primakuin
|
-
|
-
|
¾
|
1 ½
|
2
|
2-3
|
Keterangan
:
# Dosis untuk bayi 0-11 bulan harus berdasarkan berat
badannya
# Satu tablet kina sulfat mengandung 200 mg kina garam
# Dosis berdasarkan berat badan kina 30mg/kgBB/hari
(dibagi 3 dosis)
# Primakuin 0,75 mg/kgBB dosis tunggal.4
Pengobatan
Malaria Berat
a. Lini pertama
Artemether injeksi diberikan secara
intramuskuler, selama 5 hari. Setiap ampul Artemether berisi 80 mg/ml. Dosis
dan cara pemberian Artemether: Dosis anak tergantung berat badan yaitu: Hari Pertama : 3,2 mg/KgBB/hari
Hari II- V : 1,6 mg/KgBB/hari
b. Lini kedua
Kina HCl 25 %
(per-infus) dosis 10 mg/kgbb (bila umur < 2 bulan : 6-8 mg/kgbb) diencerkan
dengan 5-10 cc dekstrosa 5% atau NaCl 0,9 % per kgbb diberikan selama 4 jam,
diulang setiap 8 jam sampai penderita sadar dan dapat minum obat.
Apabila tidak
memungkinkan pemberian kina per- infus maka kina dapat diberikan intramuskular.
Sediaan yang ada untuk pemberian intramuskular yaitu Kinin antipirin dengan
dosis: 10 mg/kgbb IM (dosis tunggal) yang merupakan pemberian anti malaria pra
rujukan.
Pemantauan
Respon Pengobatan Pemantauan respon pengobatan sangat penting untuk mendeteksi
pengobatan malaria secara dini berdasarkan respon klinis dan pemeriksaan
patologis. Dikatakan gagal pengobatan bila dijumpai salah satu criteria berikut
:
1.
Kegagalan
pengobatan dini, bila :
a.
Parasitemia
dengan komplikasi malaria berat pada hari 1,2,3.
b.
Parasitemia
hari ke 2 > hari 0.
c.
Parasitemia
hari ke 3 (>25 % dari hari 0)
d.
Parasitemia
hari ke 3 dengan suhu aksila > C°37,5
2.
pengobatan
kasep, bila antara hari ke 4-28 dijumpai 1 atau lebih keadaan berikut :
a.
Secara klinis dan parasitologi :
a) Adanya malaria berat setelah hari ke 3 dan
parasitemia, atau
b) Parasitemia dan suhu aksila > C pada hari°37,5 ke 4-28 tanpa
ada kriteria gagal pengobatan dini.
b.
Secara parasitologi :
a) Adanya parasitemia pada hari ke 7, 14, 21, dan 28.
b) Suhu aksila < C tanpa ada kriteria kegagalan
pengobatan dini.°37,5
3. Respon
klinis dan parasitologi memadai, apabila pasien sebelumnya tidak berkembang
menjadi kegagalan butir no.1 atau 2 dan tidak ada parasitemia.
\
\
B. Malaria Berat
Penatalaksanaan malaria berat harus dapat dilakukan
diagnosis dan tindakan secara cepat dan tepat sebagai berikut:
1.
Tindakan
umum/perawatan
2.
Pemberian
obat antimalaria/transfuse tukar
3.
Pemberian
cairan/nutrisi
4.
Penanganan
terhadap gangguan fungsi organ
Tindakan perawatan umum pada malaria berat di ruang
intensif :
1.
Pertahankan
fungsi vital:sirkulasi, respirasi, kebutuhan cairan dan nutrisi
2.
Hindari
trauma: dekubitus, jatuh dari tempat tidur
3.
Monitoring:
suhu tubuh, nadi, tensi tiap ½ jam. Awasi ikterus dan perdarahan
4.
Posisi
tidur sesuai kebutuhan
5.
Perhatikan
warna dan suhu kulit
6.
Cegah
hiperpireksi
7.
Pemberian
cairan: oral, sonde, infus
8.
Diet
porsi kecil dan sering, cukup kalori, karbohidrat dan garam
9.
Perhatikan
kebersihan rambut
10. Perhatikan dieresis dan defekasi, aseptic kateterisasi
6. Tatalaksana demam typoid pada anak.
Pengobatan demam tifoid memerlukan penggunaan antibiotik
yang tepat dan perawatan suportif yang meliputi pemantauan, manajemen cairan yang
cukup, dan manajemen prompt komplikasi (perdarahan usus, perforasi usus, dan
kompromi hemodinamik)
Medikamentosa
·
Antibiotik : Kloramfenikol (drugs of choice)
50-100 mg/kg bb/hari, oral atau IV, dibagi dalam 4 dosis selama 10-14 hari. Amoksisilin,
100 mg/kgbb/hari, oral atau intravena, selama 10 hari. Kotrimoksasol
6mg/kgbb/hari, oral, selama 10 hari. Seftriakson 80 mg/kgbb/hari, IM atau IV, 1
kali sehari selama 5 hari. Sefiksim 10 mg/kgbb/hari, oral, dibagi dalam 2
dosis, selama 10 hari.
·
Antipiretik
: Parasetamol dengan dosis 10
mg/kgBB/kali. Dapat diberikan setiap 4 jam apabila suhu tubuh pasien tidak juga
turun
·
Kortikosteroid
diberikan pada kasus berat dengan gangguan kesadaran. Deksametason 1-3
mg/kgBB/hari IV, dibagi 3 dosis hingga kesadaran membaik.
Suportif
Demam tifoid ringan dapat dirawat di
rumah dengan tirah baring, isolasi memadai, kebutuhan cairan dan kalori
dicukupi. Demam tifoid berat harus dirawat di rumah sakit
· Cairan
dan kalori
-
Terutama
pada demam tinggi, muntah, atau diare, bila perlu asupan cairan dan kalori
diberikan melalui sonde lambung.
-
Pada
ensefalopati, jumlah kebutuhan cairan dikurangi menjadi 4/5 kebutuhan dengan
kadar natrium rendah.
-
Penuhi
kebutuhan volume cairan intravaskular dan jaringan dengan pemberian
oral/parenteral.
- Pertahankan
fungsi sirkulasi dengan baik
-
Pertahankan
oksigenasi jaringan, bila perlu berikan O2
- Pelihara
keadaan nutrisi
-
Pengobatan
gangguan asam basa dan elektrolit
·
Diet
: Makanan tidak berserat dan mudah dicerna, setelah demam reda dapat segera
diberikan makanan yang lebih padat dengan kalori cukup.
Pada pasien typoid
penatalaksanaan meliputi tirah baring, pemenuhan kebutuhan cairan, pemberian antibiotik dan antipiretik, serta
diet makanan rendah serat.
Secara umu
antibiotik digunakan untuk mengobati demam tipus yang
baik yaitu kloramfenikol pada 50 mg / kg / hari dalam dosis terbagi
empat selama 14 hari secara intravena atau oral ampisilin pada 150 sampai 200
mg / kg / hari dalam dosis terbagi empat oral atau intravena selama 14 hari ,
atau trimetoprim-sulfametoksazol pada 10 mg / kg / hari trimetoprim komponen
dibagi menjadi dua dosis selama 14 hari. Ketika organisme rentan, agen-agen
yang sesuai. Namun, dalam beberapa tahun terakhir, peningkatan resisten
multidrug (MDR) demam tifoid telah terjadi. Strain yang resisten terhadap tiga
tradisional obat lini pertama dan kadang-kadang untuk agen lainnya juga.
Sefalosporin generasi ketiga dan fluoroquinolones telah menjadi obat pilihan di
daerah di mana tingkat MDR tinggi. Ceftriaxone adalah generasi ketiga yang
paling umum digunakan sefalosporin untuk pengobatan MDR tipus. Tampaknya ada
pembersihan lebih cepat dari organisme dalam darah dibandingkan dengan
kloramfenikol. Sebuah kursus 10-hari pengobatan dianjurkan pada 50 sampai 80 mg
/ kg / hari. Tingkat kesembuhan klinis kurang dari 90% telah dilaporkan pada
pasien yang diberi kursus sangat singkat pengobatan (3 sampai 5 hari).
Cefixime, oral generasi ketiga sefalosporin diberikan pada 10 sampai 12 mg / kg
/ hari dalam dua dosis terbagi selama 14 hari merupakan alternatif yang menarik
untuk ceftriaxone.
Fluoroquinolones
tampaknya unggul sefalosporin generasi ketiga, dengan tingkat kesembuhan hampir
100% klinis dan bakteriologis, sebelumnya penurunan suhu badan sampai yg
normal, dan lebih mudah administrasi karena ketersediaan persiapan oral. Namun,
meskipun keuntungan-keuntungan, fluoroquinolones saat ini tidak disetujui untuk
digunakan pada anak-anak karena kekhawatiran tentang kerusakan pada tulang
rawan tumbuh pada hewan muda. Meskipun risiko ini tetap teoritis, studi
evaluasi efektivitas siprofloksasin dan ofloksasin untuk pengobatan demam
tifoid pada anak-anak telah diterbitkan. Siprofloksasin, 10 mg / kg / hari
dibagi dalam dua dosis, dan ofloksasin, 10 sampai 15 mg / kg / hari dalam dua
dosis terbagi, telah digunakan untuk mengobati demam tifoid. Penurunan suhu
badan sampai yg normal biasanya terjadi dalam waktu 5 hari. Sejumlah penelitian
menggunakan program yang sangat singkat pengobatan dengan ofloksasin (2, 3, dan
5 hari) telah diterbitkan. Dalam studi ini, pasien harus terus menjadi demam
setelah menyelesaikan program pengobatan tetapi kemudian memiliki resolusi
penyakit mereka. Studi ini dilakukan di daerah endemik di mana latar belakang
kekebalan mungkin merupakan faktor penting dalam respon terhadap pengobatan,
tidak jelas apakah data-data ini berlaku di negara-negara maju dengan pasien
imunologis naif. Pada pasien dengan ringan sampai sedang demam tifoid, kursus
fluoroquinolone dari 7 sampai 10 hari mungkin terapi yang memadai.
Fluoroquinolones mungkin kurang efektif dalam mengobati pasien dengan asam
nalidiksat strain resisten. Saat ini, fluoroquinolones digunakan dalam
pengaturan di mana strain MDR membatasi pilihan yang tersedia.
Azitromisin
mencapai tingkat jaringan yang sangat tinggi dan merupakan alternatif yang
menjanjikan untuk generasi ketiga sefalosporin, dan fluoroquinolones. Ini telah
dievaluasi dalam beberapa uji klinis pada orang dewasa (5 - atau 7-hari saja)
dan telah sangat baik tingkat penyembuhan klinis, dengan penurunan suhu badan
sampai yg normal dalam waktu kurang dari 4 hari. Aztreonam juga telah diteliti
pada anak-anak, itu mencapai tingkat kesembuhan yang baik tetapi tidak dianjurkan
sebagai agen lini pertama.
Pengobatan
demam tifoid harus dipandu oleh data pada tingkat insiden MDR. Di Amerika
Serikat, banyak kasus demam tifoid diperoleh dari perjalanan dan harus diobati
dengan ceftriaxone atau fluoroquinolone. Di dalam negeri diperoleh strain S.
typhi kurang mungkin MDR, dengan tingkat 2% berdasarkan surveilans berbasis laboratorium
oleh Pusat Pengendalian dan Pencegahan Penyakit. Dalam kasus ini, pengobatan
dengan tradisional lini pertama agen masih sesuai.
Deksametason
telah digunakan pada demam tifoid berat. Pasien sakit kritis yang mengigau,
tidak sadar, stupor, koma, atau syok harus diberikan kursus singkat dengan
dosis awal 3 mg / kg, diikuti oleh delapan dosis 1 mg / kg setiap 6 jam selama
48 jam. Penyakit ringan tidak mendapat manfaat dari terapi deksametason.
7.
Penanganan diare akut sesuai derajat dehidrasi pada anak.
a. menilai derajat dehidrasi
Tabel
Penilaian Derajat Dahidrasi
Cara membaca tabel untuk menentukan kesimpulan derajat
dehidrasi :
-
Baca
tabel penilaian derajat dehidrasi dari kolom kanan ke kiri ( C ke A )
-
Kesimpulan
derajat dehidrasi penderita ditentukan dari adanya 1 gejala kunci ( yang diberi
tanda bintang ) ditambah minimal 1 gejala yang lain ( minimal 1 gejala ) pada
kolom yang sama.
Dengan menggunakan Tabel penilaian Derajat Dehidrasi
lihatlah :
-
Bagaimana
keadaan umum anak tersebut ?
-
Apakah
dia baik dan sadar ?
-
Apakah
dis gelisah atau rewel ?
-
Apakah
dia mengantuk . lesu,lunglai atau tidak sadar ?
-
Apakah
anak mengeluarkan air mata waktu menangis?
-
Apakah
matanya normal cekung atau sangat cekung dan kering ?
-
Apakah
mulut dan lidahnya basah , kering atau sangat kering ?
( raba lidah dan bagian dalam mulut dengan jari yang basih dan kering untuk
mengetahui keadaan mulut dan lidah anak )
-
Saat
Saudara memberikan minum , apakah anak :
-
Minum
biasa atau tampak tidak haus ?
-
Minun
banyak dan tampak haus ?
-
Minum
sedikit atau tampak tidak bisa minum ?
Periksalah
Sewaktu kulit perut dicubit apakah kembali dengan cepat,
lambat atau sangat lambat ( lebih lama dari 2 detik ) Catatan : Hati-hati dalam
mengartikan cubitan kulit karena :
-
Pada
penderita yang gizinya buruk , kulitnya mungkin saja kembali dengan lambat
walaupun dia tidak dehidrasi.
-
Pada
pemderita yang obesitas ( terlalu gemuk ) , kulitnya mungkin saja kembali
dengan cepat walaupun penderita mengalami dehidrasi.
b. Menentukan rencana pengobatan
Berdasarkan hasil
penilaian derajat dehidrasi gunakan bagan Rencana Pengobatan yang sesuai :
ü
Rencana
terapi a untuk penderita diare tanpa dehidrasi
ü
Rencana
tetapi B untuk penderita diare dengan dehidrasi ringan sedang
ü
Rencana
tetapi c untuk penderita diare dengan dehidrasi berat
Kelompok antisekresi selektif
Terobosan terbaru dalam milenium ini adalah
mulai tersedianya secara luas racecadotril yang bermanfaat sekali
sebagai penghambat enzim enkephalinase sehingga enkephalin dapat bekerja
kembali secara normal. Perbaikan fungsi akan menormalkan sekresi dari
elektrolit sehingga keseimbangan cairan dapat dikembalikan secara normal. Di
Indonesia saat ini tersedia di bawah nama hidrasec sebagai generasi pertama
jenis obat baru anti diare yang dapat pula digunakan lebih aman pada anak.14
Kelompok opiat
Dalam kelompok ini tergolong kodein fosfat,
loperamid HCl serta kombinasi difenoksilat dan atropin sulfat (lomotil).
Penggunaan kodein adalah 15-60mg 3x sehari, loperamid 2 – 4 mg/ 3 – 4x sehari
dan lomotil 5mg 3 – 4 x sehari. Efek kelompok obat tersebut meliputi
penghambatan propulsi, peningkatan absorbsi cairan sehingga dapat memperbaiki
konsistensi feses dan mengurangi frekwensi diare.Bila diberikan dengan cara
yang benar obat ini cukup aman dan dapat mengurangi frekwensi defekasi sampai
80%. Bila diare akut dengan gejala demam dan sindrom disentri obat ini tidak
dianjurkan.
Kelompok absorbent
Arang aktif, attapulgit aktif, bismut
subsalisilat, pektin, kaolin, atau smektit diberikan atas dasar argumentasi
bahwa zat ini dapat menyeap bahan infeksius atau toksin-toksin. Melalui efek
tersebut maka sel mukosa usus terhindar kontak langsung dengan zat-zat yang
dapat merangsang sekresi elektrolit.
Zat Hidrofilik
Ekstrak tumbuh-tumbuhan yang berasal dari Plantago
oveta, Psyllium, Karaya (Strerculia), Ispraghulla, Coptidis dan
Catechu dapat membentuk kolloid dengan cairan dalam lumen usus dan akan
mengurangi frekwensi dan konsistensi feses tetapi tidak dapat mengurangi
kehilangan cairan dan elektrolit. Pemakaiannya adalah 5-10 cc/ 2x sehari
dilarutkan dalam air atau diberikan dalam bentuk kapsul atau tablet.
Probiotik
Kelompok probiotik yang terdiri dari Lactobacillus dan Bifidobacteria
atau Saccharomyces boulardii, bila mengalami peningkatan jumlahnya
di saluran cerna akan memiliki efek yang positif karena berkompetisi untuk
nutrisi dan reseptor saluran cerna. Syarat penggunaan dan keberhasilan mengurangi/menghilangkan diare harus
diberikan dalam jumlah yang adekuat.
8.
Penanganan bronkopneumonia pada anak.
Sebaiknya
pengobatan diberikan berdasarkan etiologi dan uji resistensi tetapi hal ini
tidak dapat selalu dilakukan dan memakan waktu yang cukup lama, maka dalam
praktek diberikan pengobatan polifragmasi seperti penisilin ditambah dengan
kloramfenikol atau diberi antibiotik yang mempunyai spektrum luas seperti
ampicillin. Pengobatan diteruskan sampai anak bebas demam selama 4 – 5 hari.
Pengobatan dan penatalaksaannya meliputi :
-
Bed
rest
-
Anak
dengan sesak nafas memerlukan cairan inta vena dan oksigen (1 – 2 l/mnt). Jenis
cairan yang digunakan adalah campuran Glukosa 5% dan NaCl 0,9% ditambah larutan
KCl 10 mEq/500 ml botol infus.
-
Jumlah
cairan disesuaikan dengan berat badan dan kenaikan suhu.
-
Koreksi
gangguan keseimbangan asam basa dan elektrolit
-
Pemberian
antibiotik sesuai biakan atau berikan :
•
Untuk kasus pneumonia community base :
-
Ampisilin
100 mg/kgBB/hari dalam 4 kali pemberian
-
Kloramfenikol
75 mg/kgBB/hari dalam 4 kali pemberian
•
Untuk kasus pneumonia hospital base :
-
Sefotaksim
100 mg/kgBB/hari dalam 2 kali pemberian
-
Amikasin
10-15 mg/kgBB/hari dalam 2 kali pemberian
• Antipiretik : paracetamol 10-15 mg/kgBB/x beri
• Mukolitik : Ambroxol 1,2-1,6 mg/kgBB/2 dosis/oral
• Jika sesak tidak terlalu hebat, dapat dimulai makanan
enteral bertahap melalui selang nasogastrik dengan feeding drip. Jika sesaknya
berat maka pasien harus dipuasakan.
Pada penyakit yang ringan, mungkin virus tidak perlu
antibiotika. Pada penderita yang rawat inap (penyakit berat) harus segera di
beri anti biotika.
Pemilihan jenis anti biotika di dasarkan atas umur, keadaan umum penderita
dan dugaan kuman penyebab.
1.
Umur
3 bulan s/d 5 tahun, bila toksis mungkin di sebabkan oleh streptokokus
pneumonia, hemofilus influensa atau stafilokokus. Pada umumnya tidak daapt
diketahui kuman penyebabnya, maka secara praktis dipakai :
-
Kombinasi :
Penicilin prokain 50.000 – 100.000 Kl / 24 jam / Kg IM
1-2 kali sehari, dan
-
Kloramfenirol
50-100 Mg / Kg / 24 jam IV/oral 4 x sehari
Atau
kombinasi
-
Ampicilin
50-100 Mg / Kg / 24 jam IM/IV, 4 kali sehari.
Atau
kombinasi
-
Eritromisisn
50 mg / kg / 24 jam, 4 kali sehari dan kloramfenikol.
2.
Umur
< 3 bulan, biasanya disebabkan oleh Streptococus Pneumonia, stafilokolus
atau entero bakteriaceae.
-
Kombinasi
Penicilin prokaan 50.000 – 100.000 KI / Kg / 24 jam IM,
1-2 kali sehari dan Gentamisin 5-7 Mg / Kg / 24 jam 2 – 3 kali sehari.
-
Atau kombinasi
Kloksasilin 50 MG / KG / 24 jam IM / IV, 4 kali sehari.
Kombinasi ini juga diberikan pada anak-anak lebih 3 bulan
dengan malnutrisi berat atau penderita imunocompromized.
3.
Anak-anak
> 5 tahun yang non toksik biasanya disebabkan oleh :
-
Streptokokus Pneumonia
-
Penicilin prokain IM atau
-
Fenoksimetil
penicilin 25.000 – 50.000 KI / Kg / 24 jam oral, 4 kali sehai atau
-
Eritromicin atau
-
Kotrimoksazol
6 / 30 Mg / Kg / 24 jam, oral 2 kali sehari.
-
Mikoplasma pneumonia : eritromisin.
4.
Bila kuman penyebab dapat diisolasi atau
terjadi efek samping obat (misalnya Alergi) atau hasil pengobatan tidak
memuaskan, perlu dilakukan Reevaluasi apakah perlu di pilih antibiotik lain.
5.
Lamanya
pemberian obat tergantung pada :
-
Kemajuan klinis penderita
-
Jenis kuman penyebab.
-
INDIKASI
RAWAT INAP :
1. Ada
kesukaran nafas toxsis
2. Sianosis
3. Umur
kurang dari 6 bulan
4. Adanya
penyakit seperti emdiema.
5. Diduga
Infeksi stapilokokus.
6. Perawatan
dirumah kurang baik.
PENGOBATAN
SIMTOMATIS
1. Zat
asam dan uap
2. Ekspectoran
bila perlu
FISIOTERAPI
1. Postural
drainase
2. Fisioterapi
dengan menepuk-nepuk














ini referensinya dari mana ya?boleh tau..
BalasHapusdari mana2
BalasHapus